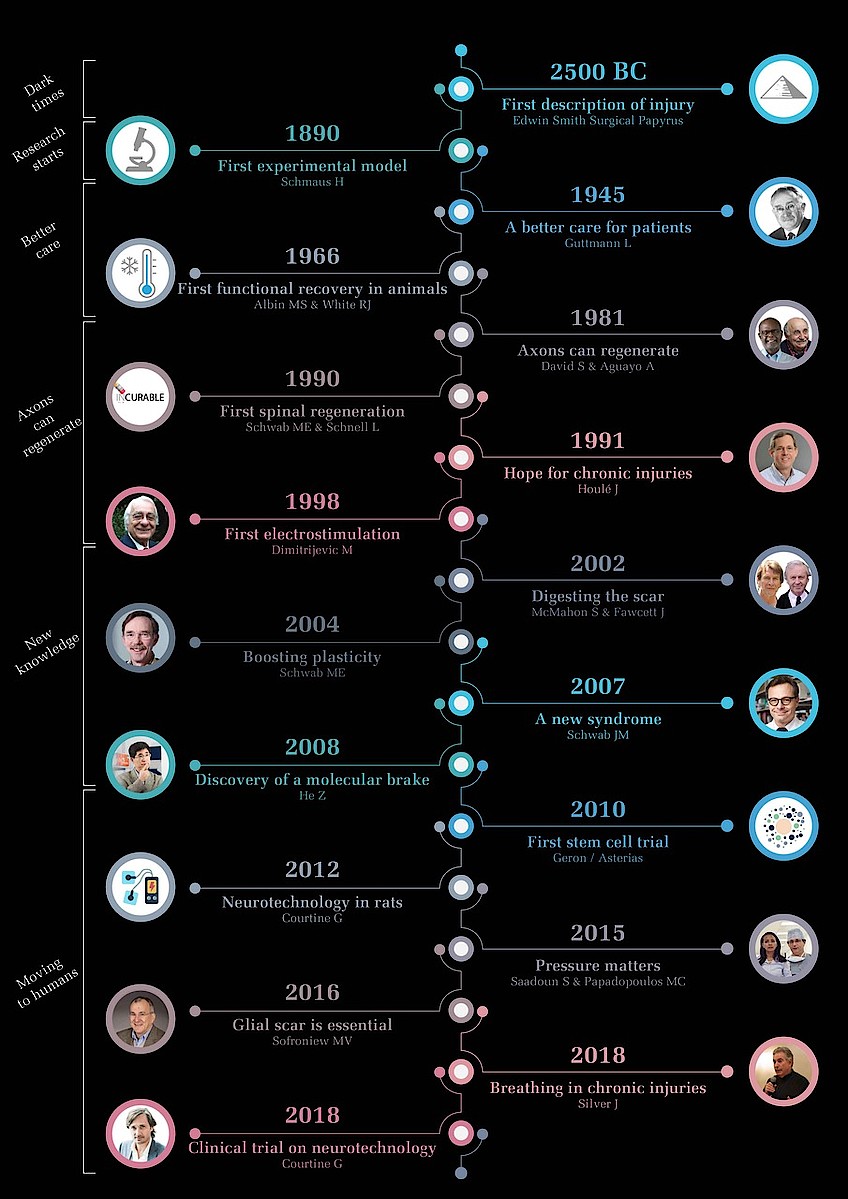
かつて脊髄損傷は手当さえ不可能とされていましたが、近年は臨床試験によって自立歩行ができるようになったケースが報告されています。脊髄損傷治療研究の歴史における重要な出来事や発見を振り返っていきましょう。
夜明け前
紀元前2500年:人類最古の脊髄損傷の記録
パラプレジア(paraplegia:対まひ / 下半身不随)という言葉が最初に記された文献はエドウィン・スミス・パピルスでした。この世界最古の医学記録書による説明「治療不可能な状態」は、その後長らく社会で共有されます。
紀元前500年〜100年:脊髄損傷の定義
「医学の父」とされる古代ギリシャの医師ヒポクラテスは、世界最古となる慢性的対まひの臨床記録を残した他、安静に寝かせた患者を伸ばす治療法も考案しました。そしてそれから数世紀後、アレタイオスやガレノスなどのギリシャ人医師たちが対まひに複数の段階が存在することを明らかにしました。
研究の端緒
1890年:世界初の実験モデル
ドイツ人病理学者ハンス・シュマウス氏が脊髄損傷の理解を深めるためにウサギを用いた世界初の実験モデルを確立しました。
1911年:実験モデルの改良
米国の神経科医アルフレッド・レジナルド・アレン氏が対まひの実験モデルを完成させました。アレン氏の実験モデルは後世研究の基礎になり、今日も用いられています。
1928年:かすかな希望
現代神経科学の基礎を築いた偉人のひとりとされるスペインの神経解剖学者サンティアゴ・ラモン・イ・カハール氏は「成人の中枢神経系は固定されており、(中略)再生する部分はないように見える」と著述しています。同時に、ラモン・イ・カハール氏は損傷した神経細胞(ニューロン)が少なくとも再生を試みる様子を世界で初めて観察することにも成功しましたが、成果を上げることはできませんでした。
治療の改善 / 最初の希望
1930年:リハビリテーション
米国の医師ドナルド・ムンロ氏が脊髄損傷治療を専門とする小型施設をボストンに設立し、リハビリテーションの概念を取り入れました。2019年現在、機能回復を目的とする治療法はリハビリテーションだけです。
1945年:治療の改善
ドイツに生まれ、のちに英国へ亡命した神経科医ルートヴィッヒ・グットマン氏によって脊髄損傷患者の期待とQOL(生活の質)が高まりました。治療法を確立したグットマン氏は、多くの人から近代の対まひリハビリテーションの基礎を作った人物として評価されています。
1968年:動物モデルを用いた世界初の機能回復例
米国出身の神経麻酔専門医モーリス・アルビン氏と神経外科医ロバート・ホワイト氏は、低体温法(低体温麻酔)で動物モデルの脊髄組織を冷却すると機能回復に改善が見られることを発見しました。この治療アプローチは近年再び注目されており、臨床研究が続けられています。
「対まひの治療は不可能」という定説が覆される
1981年:軸索再生は可能
カナダ出身のアルバート・アグアヨ博士と神経科医サム・デビッド氏が神経医学の歴史を書き換えました。彼らは環境が適切なら中枢神経系内の軸索(神経細胞の細胞体から延びる細長い突起)が再生可能であることを示しました。実験用ラットを用いて坐骨神経(下腿神経)の一部を脊髄へ移植すると、中枢神経系の軸索が移植神経へ伸長するという彼らの発見は非常に画期的でした。
新たなアプローチを探る
1990年:世界初の脊髄損傷回復例
スイス出身の神経科学者リサ・シュネル氏とマルティン・シュバブ氏はラットを用いた脊髄損傷モデルで神経成長の促進に成功しました。抗体で抑制作用を活性化することで脊髄神経の伸長が見られたこの研究成果は脊髄損傷研究に大きなインパクトを与えており、研究者や支援者の興味を引きつけています。
1990年:グリア性瘢痕
米国出身の神経科学者ジェリー・シルバー氏が、グリア性瘢痕(はんこん:外傷が治癒したあとで皮膚に残る変性部分)が神経の再成長を阻害する仕組みを世界で初めて明らかにしました。
1991年:慢性対まひに希望の兆し
米国出身の神経科学者ジョン・ハウル氏は脊髄損傷後も軸索がしばらく再生し続けることを明らかにしました。これは慢性対まひ患者でも軸索の再生が可能であることを示しています。
1995年:神経細胞を培養するハイドロゲル
スイス出身の科学者・神経科学者パトリック・アエビシェール氏は世界初のバイオマテリアル生成に成功しました。アエビシェール氏は神経細胞を培養できるハイドロゲルを開発しました。
1998年:世界初の電気刺激
スロベニア出身の医師・神経科学者ミラン・ディミトリイェビチ氏はオーストリアで行っていた研究を通じて、脊髄への電気刺激で対まひ者の歩行を促せることを発表しました。
2001年:阻害受容体
米国出身の科学者・神経科学者スティーブン・シュトリットマッター氏が軸索の伸長を阻害するNogo受容体の存在を発見しました。現在、この発見をもとにした臨床研究の準備が進められています。
新たな発見
2002年:瘢痕の軟化
英国出身の神経科学者ジェームズ・フォーセット氏とスティーブン・マクマホン氏が、特殊な酵素(コンドロイチナーゼABC)を用いることでグリア性瘢痕を軟化できることを発表しました。
2004年:神経可塑性
マルティン・シュバブ氏が対まひの神経可塑性(しんけいかそせい)の仕組みを解き、神経末端が新たな神経系を形成することと、その形成プロセスが損傷後も正常に機能する既神経回路を使って進行することを明らかにしました。
2005年:幹細胞
2005年、脊髄損傷治療に初めて幹細胞が使用されました。米国出身の神経科学者ハンス・キアステッド氏はラット実験を通じて、人間の幹細胞が失われた髄鞘を再生して機能を回復させることを実証しました。
2007年:免疫まひ
ドイツ出身の科学者・神経科学者ヤン・シュワブ氏は、対まひが免疫系に影響を与えて回復を困難にしていることを発見しました。
2008年:分子ブレーキ
ハーバード大学医科大学院の神経科学者何志剛(Zhigang He)氏が、軸索の再生(PTEN)の分子ブレーキを停止して神経伸長の再生能力の強化を可能にしました。
人体への応用
2010年:初のES細胞(胚性幹細胞)臨床試験
2010年、ES細胞の亜急性脊髄損傷患者への効果を探る初の臨床試験が行われました。2015年、このアプローチは新たな研究の中で再検討されました。
2010年:分子ブレーキの解除
2008年の発見をもとに何志剛氏が世界初の皮質脊髄軸索再生に成功し、モーターコントロールの実現に向かう重要な成功例を作りました。
2012年:ニューロテクノロジー
フランス出身の神経科学者グレゴワール・クルティーヌ氏が重度の対まひ状態のラットを歩行させるテクノロジーを発表しました。クルティーヌ氏は電気化学神経プロテーゼとロボット補助のリハビリテーショントレーニングを採用しています。
2015年:圧力の重要性
神経外科医マリオス・パパドプロス氏と神経科学者サミラ・サードゥン氏(セント・ジョージズ大学総合病院)は亜急性脊髄損傷患者の脊髄内圧力を研究しています。圧力が最適な状態なら対まひの症状が緩和すると考えられています。
2016年:瘢痕への新たなアプローチ
米国出身の神経科学者マイケル・ソフロニュー氏は、これまで軸索再成長の主な障害と考えられていたアストロサイト瘢痕が実は損傷した神経細胞の再生に重要であることを明らかにしました。現在は瘢痕の形成に大きく関わっているアストロサイトがなければ軸索伸長が困難となると言われています。
2018年:電気刺激による神経接合の再生
2018年、グレゴワール・クルティーヌ氏が2012年のプロジェクトから発展した電気刺激を用いて対まひ状態の患者3名の歩行機能回復に成功しました。また同年、ジェリー・シルバー氏が慢性対まひ状態の実験モデルの呼吸機能が回復可能であることを明らかにしました。
